如果可以的话,外科手术通常是胃癌治疗的一部分。如果癌症尚未扩散到身体的其他部位,则外科手术(通常与其他疗法一起)将为尝试治愈癌症提供最佳机会。
胃癌病友交流经验分享群

切除癌症的手术:根据癌症的位置和阶段(程度),可以手术切除癌症和部分或全部胃,以及一些附近的淋巴结和其他结构。外科医生将尝试尽可能多地留下正常的胃。有时,其他器官也需要去除。
姑息手术:如果癌症过于广泛而无法完全切除,则可能仍需进行手术以帮助防止肿瘤出血或防止胃被肿瘤生长所阻塞。这种手术可以预防或缓解症状,但不能治愈癌症。
手术切除癌症
可以使用不同类型的手术来尝试去除胃癌。所用手术的类型取决于癌症位于胃的哪个部位以及癌扩散到附近区域的距离。
在手术之前,请与您的外科医生谈谈需要切除多少胃。一些外科医生试图尽可能多地离开胃,这可能使患者以后可以更正常地进食。但是,手术的主要目标是确保所有癌症都已清除。外科医生将尝试达到手术切缘为阴性,这意味着即使在显微镜下观察,在切除的胃部边缘也看不到癌细胞。
内窥镜切除
内窥镜黏膜切除术(EMR)和内窥镜黏膜下剥离术(ESD)是可以用于治疗某些非常早期阶段的癌症的治疗,这时肿瘤未深入胃壁并有可能在胃外扩散非常低。
这些步骤不需要在皮肤上割伤(切口)。取而代之的是,外科医生从喉咙穿过内窥镜(一根细长的软管,末端带有一个小型摄像机)穿过喉咙进入胃中。手术工具可以穿过内窥镜,以去除肿瘤以及位于其下方和周围的正常胃壁的某些层。 (ESD比EMR更深入胃壁。)在美国,做这些手术的频率不如在一些东亚国家(如日本)那样频繁,在这些国家中,胃癌更常见,并且由于筛查在早期阶段更常见。如果您要进行此类手术,则应在具有此项技术经验的中心进行。
部分胃切除术
在此操作中,仅部分胃部被切除。如果癌症仅在胃的下部(在这种情况下被称为远端胃切除术),通常建议这样做。它也可以用于仅在胃上部的癌症(在这种情况下,被称为近端胃切除术)。
一部分胃被切除,有时连同部分食道(在近端胃切除术中)或小肠的第一部分(在远端胃切除术中)一起被去除,然后将其余的胃部分重新连接。一些大网膜(覆盖胃和肠的脂肪组织的围裙状层)也连同附近的淋巴结一样被清除。如果癌症已经到达脾脏或附近其他器官的一部分,则也将其切除。如果只切除一部分胃而不是整个胃,那么手术后的饮食就容易得多。
全胃切除术
如果癌症已在胃中广泛扩散,则应执行此操作。如果癌症在胃的上部,在食道附近也建议使用这种手术方式。
外科医生会去除整个胃,附近的淋巴结和大网膜,如果癌症已经到达,可能会去除脾脏和食道,肠,胰腺或其他附近器官的部分。然后将食道的末端连接到小肠的一部分。这可以使食物沿肠道向下移动。但是,胃部切除的人一次只能吃少量食物。因此,他们将需要更多地吃东西。
小肠或全胃切除术的手术方法
大多数的小肠切除术和全胃切除术都是通过在腹部(腹部)皮肤上做一个大切口(切口)来完成的。有时将其称为开放式手术方法。
在某些中心,这些操作是通过腹腔镜胃切除术完成的,其中,长而细的外科器械(包括末端带有小摄像机的外科器械)通过几次小切口插入腹部。一些外科医生使用机器人辅助的腹腔镜手术(有时简称为机器人手术)进行这些手术。
在这种技术中,外科医生坐在控制面板上,移动末端带有腹腔镜器械的机械臂。 (有关更多信息,请参见胃癌研究的新进展)
尽管腹腔镜手术(包括机器人手术)可能会缩短住院时间,减少手术后的痛苦,并缩短恢复时间(由于切口较小),但许多医生认为,这项技术尚需进一步研究。被认为是胃癌的标准治疗方法。
无论采用哪种方法,重要的是您的外科医生必须熟练掌握并使用所使用的技术。
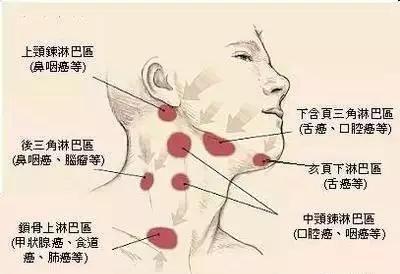
淋巴结切除
在全胃切除术或全胃切除术中,都将附近的淋巴结切除。这被称为淋巴结清扫术或淋巴结清扫术,这是手术中非常重要的部分。许多医生认为手术的成功与外科医生切除了多少淋巴结直接相关。
在美国,建议在进行胃切除术时至少切除16个淋巴结(称为D1淋巴结清扫术)。一些东亚国家(例如日本和韩国)的外科医生通过切除癌症附近的更多淋巴结(称为D2淋巴结清扫术)而取得了很高的成功率。
欧美的外科医生并没有达到东亚外科医生的水平。目前尚不清楚这是否是因为东亚外科医生经验更丰富(在这些国家中胃癌更为常见),因为他们的患者往往患有早期疾病(因为他们正在筛查胃癌)并且更健康,或者是否其他
因素发挥作用。
无论如何,需要在胃癌外科手术方面经验丰富的熟练外科医生去除尽可能多的淋巴结。向您的外科医生询问他或她在胃癌手术方面的经验。研究表明,当外科医生和医院都具有治疗胃癌患者的丰富经验时,结果会更好。
不能切除的癌症的姑息手术
胃旁路术(胃空肠造口术)
胃下部的肿瘤最终可能长大到足以阻塞食物离开胃。对于足够健康的人,可以进行手术预防的一种选择是绕过胃下部。这是通过将小肠(空肠)的一部分连接到胃的上部来完成的,这允许食物通过新的连接离开胃。
胃大部切除术
对于一些健康的人来说,即使手术不能治愈癌症,切除部分胃部肿瘤也可以帮助治疗诸如出血,疼痛或肿瘤阻塞食物通过胃部的问题。因为目标不是治愈癌症,所以通常不需要切除附近的淋巴结和其他器官的一部分。
营养管置放术
一些患有胃癌的人无法进食或喝足够的营养。可以做一个较小的操作,将饲管穿过腹部皮肤并放入胃下部(称为胃造口管或G管)或小肠(空肠造口管或J管)。然后可以将液体营养直接放入试管中。
内窥镜检查程序
在某些情况下,可以进行上镜检查以帮助预防或缓解症状,而无需进行更广泛的手术:
内窥镜肿瘤消融:在某些情况下,例如对于不能健康手术的人,可以使用末端带有激光的内窥镜(一根细长的柔性管穿过喉咙)来使肿瘤的一部分汽化。
无需手术即可做到止血或缓解阻塞。
放置支架:防止肿瘤在胃的开始或末端阻塞开口的另一种非手术选择是使用内窥镜将支架(空心金属管)放入开口中。这有助于使其保持打开状态并允许食物通过。对于上(近端)胃中的肿瘤,将支架放置在食道和胃相交的位置。对于胃下部(远端)的肿瘤,将支架放置在胃和小肠的交界处。
可能的并发症和手术副作用
胃癌的手术很复杂,可能会有并发症。这些可能包括手术出血,血液凝块以及手术过程中对附近器官的损害。胃,食道和小肠末端之间形成的新连接很少会泄漏。
近年来,外科手术技术得到了改善,因此只有极少数人死于胃癌手术而死。当手术范围更广时(例如,切除其他器官时),发生这种情况的机会更高,但是在熟练的外科医生看来,发生这种机会的可能性更低。
完全或次要胃切除术后至少几天内,您不得进食或喝任何东西。
这是为了让消化道有时间愈合,并确保在操作过程中连接在一起的部件中没有泄漏。
手术后的副作用可能包括恶心,烧心,腹部(腹部)疼痛和腹泻,尤其是进食后。这些副作用是由于以下事实造成的:一旦部分或全部胃部被切除,进食后食物会更快地进入肠道。随着时间的流逝,这些副作用可能会变得更好,但是对于某些人来说,情况可能并非如此。您的医生可能开了一些药来帮助他们。
部分或全部胃切除术后需要改变饮食。最大的变化是您将需要少食多餐。胃的去除量会影响您需要改变饮食方式的程度。
有些人可能在手术后无法摄取足够的营养以治疗胃癌。手术后如化学疗法和放射线的进一步治疗会使这个问题变得更糟。为了解决这个问题,有时在手术时或手术后将一根管子放入肠道。该管的另一端称为空肠造口管或J管,留在腹部皮肤外部。液体营养可以直接通过该管进入肠道,以帮助预防或治疗营养不良。
胃有助于人体吸收某些维生素,因此胃大部切除或全胃切除的人可能会出现维生素缺乏症。如果切除了胃的某些部位,医生会常规开一些维生素补充剂,其中一些只能注射。
压力不足以确保您的外科医生具有治疗胃癌的经验,并且能够执行最新的手术以减少发生并发症的风险。
有关将手术作为癌症治疗方法的更多一般信息,请参阅《癌症手术》。要了解此处列出的一些副作用以及如何进行管理,请参阅管理与癌症相关的副作用。
参考文献
Ku GY, Ilson DH. Chapter 72: Cancer of the Stomach. In: Niederhuber JE, Armitage JO, Doroshow JH, Kastan MB, Tepper JE, eds. Abeloff’s Clinical Oncology. 6th ed. Philadelphia, Pa: Elsevier; 2020.
Mansfield PF. Surgical management of invasive gastric cancer. UpToDate. 2020. Accessed at https://www.uptodate.com/contents/surgical-management-of-invasive-gastric-cancer on July 10, 2020.
National Cancer Institute. Physician Data Query (PDQ). Gastric Cancer Treatment. 2020. Accessed at https://www.cancer.gov/types/stomach/hp/stomach-treatment-pdq on July 10, 2020.
National Comprehensive Cancer Network. NCCN Clinical Practice Guidelines in Oncology: Gastric Cancer. v.2.2020. Accessed at https://www.nccn.org/professionals/physician_gls/pdf/gastric.pdf on July 10, 2020.
Last Revised: January 22, 2021
American Cancer Society medical information is copyrighted material. For reprint requests, please see our Content Usage Policy.


发表评论 取消回复